La France vieillit mais le défi de l’avancée en âge est encore devant nous : la part des 75 ans ou plus est passée de 6,6 % en 1990 à 9,1 % en 2015 soit une hausse de 2,5 points en 25 ans. En 2040, 14,6 % des Français auront 75 ans ou plus soit une hausse de 5,5 points en 25 ans.
L’espérance de vie en bonne santé
La hausse de l’espérance de vie et l’arrivée à un âge avancé des premières générations du baby-boom posent avec encore plus d’acuité la question de la prise en charge des personnes âgées en perte d’autonomie.
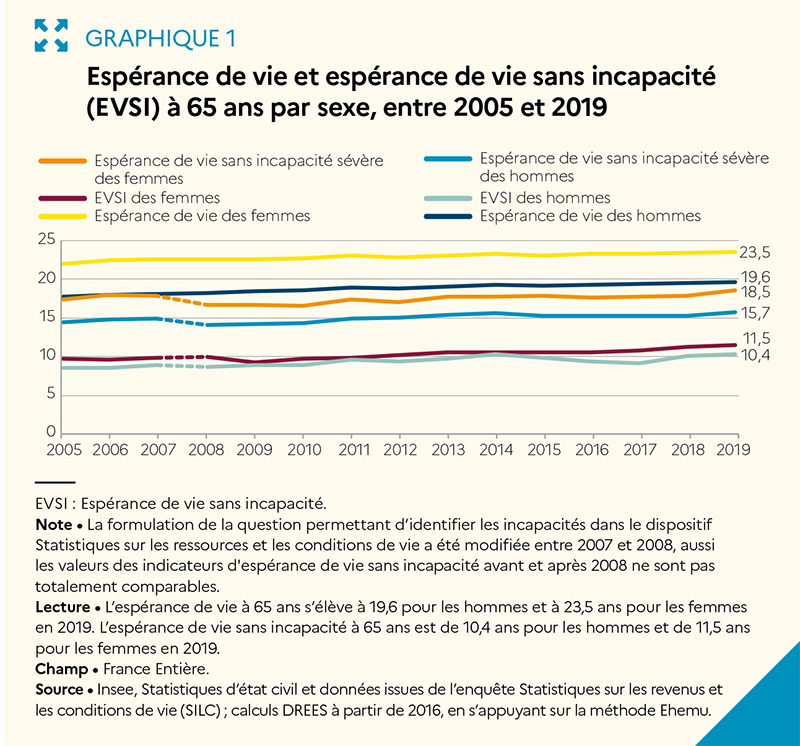
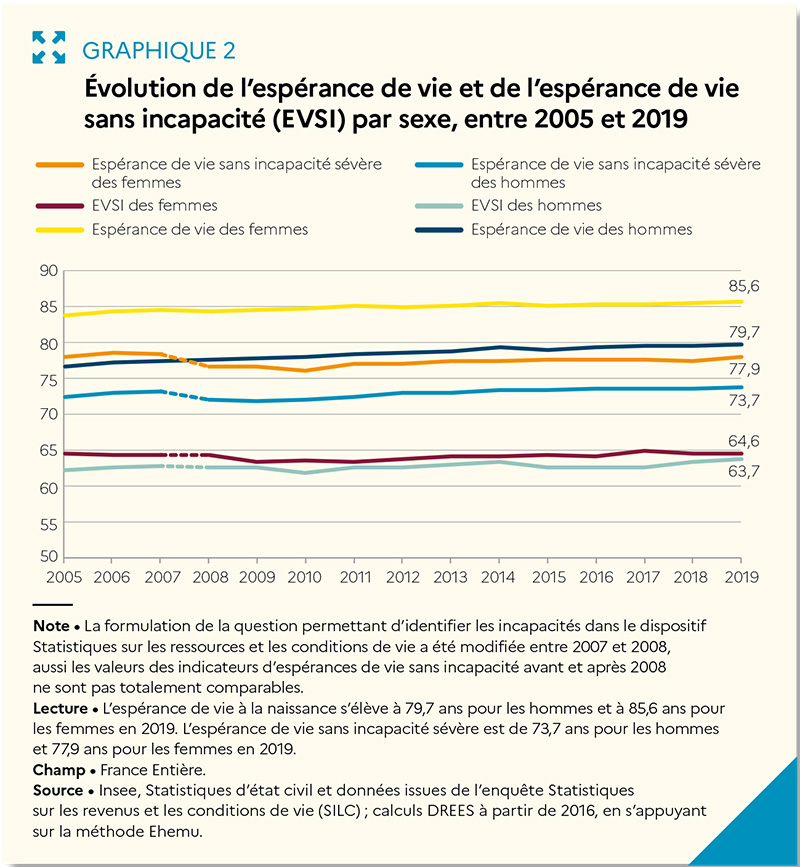
Car si l’espérance de vie des Français est parmi les plus élevées d’Europe, ce n’est pas le cas de l’espérance de vie en bonne santé : à 65 ans, une femme française peut espérer vivre encore près de 23,7 ans mais 10,6 en bonne santé contre 16,6 en Suède et 12,4 en Allemagne ou 11,9 au Danemark. En 2019, une femme de 65 ans peut espérer vivre 11,5 ans sans incapacité et 18,5 ans sans incapacité sévère ; un homme, 10,4 ans sans incapacité et 15,7 ans sans incapacité sévère. Depuis 2008, l’espérance de vie sans incapacité à 65 ans a augmenté de 1 an et 6 mois pour les femmes et de 1 an et 8 mois pour les hommes. En France, l’espérance de vie sans incapacité à 65 ans est supérieure de 5 mois à la moyenne européenne.
Source : Direction de la recherche, des études, de l’évaluation et des statistiques (DREES) 2020.
La perte d’autonomie est un risque social
Nul ne peut se sentir immunisé face à la perte d’autonomie liée à l‘âge : sur 10 personnes qui décèdent en France, 4 ont connu la perte d’autonomie dont 2 de façon sévère et 3 ont vécu leurs derniers jours en établissement. La perte d’autonomie est donc incontestablement un risque social. Le couvrir fait écho à la philosophie de notre système de protection sociale : donner aujourd’hui et recevoir lorsque le risque survient. Du fait de la démographie, le nombre de personnes âgées en perte d’autonomie va inéluctablement s’accroître même si les progrès de la médecine, les efforts de prévention et l’amélioration des conditions de vie peuvent contribuer à faire diminuer les taux de prévalence. La France devrait compter environ 20 000 personnes âgées en perte d’autonomie de plus chaque année d’ici 2030. Entre 2030 et 2040, le rythme s’accélèrerait avec une hausse annuelle moyenne de l’ordre de 40 000.
Le modèle de l’Ehpad est contesté
Depuis 10 ans, le nombre d’Ehpad a fortement augmenté : en 2017 la France compte près de 590 000 lits contre 500 000 en 2009. Le nombre de personnels s’y est accru avec un taux d’encadrement qui est passé entre 2007 et en 2015 de 57 à 63 équivalents temps plein (ETP) pour 100 résidents. Mais cette hausse quantitative incontestable ne semble pas suffisante pour répondre à l’enjeu, en particulier parce que les résidents sont de moins en moins autonomes.
Le modèle de l’Ehpad est contesté : les Français se prononcent très majoritairement en faveur du domicile alors que la France rencontre un taux de personnes en institution parmi les plus élevés d’Europe et près de deux fois plus fort qu’en Suède ou au Danemark. Ainsi 21% des personnes de plus de 85 ans vivent en institution en France.
Ce manque de visibilité et d’organisation de la représentation, conjugué aux difficultés des finances publiques, et notamment des finances sociales, dans les dernières décennies, peut expliquer sans l’excuser le retard pris par notre pays, en dépit de plans successifs, pour reconstruire une politique de la longévité, notamment en prévision de l’accroissement à venir très significatif du nombre des personnes âgées dans notre société
Un nouveau regard sur le grand âge
Un nouveau regard sur le grand âge est indispensable : inclusion et autonomie doivent être les maîtres mots.
Aider nos parents à vivre debout, avec les autres, dans la dignité, ne doit pas être une préoccupation marginale mais être au cœur de notre pacte social car elle engage, non seulement le bien-être des personnes qui nous sont chères, mais la vision que nous avons de notre société, de l’égalité femme/homme, de notre vivre ensemble, de notre vie individuelle et collective.
Il faut ensuite engager un changement profond du modèle d’accompagnement. Le défi consiste à concrétiser un principe simple : la personne âgée doit se sentir « chez soi », quel que soit son lieu de vie. Cela suppose d’affirmer résolument la nécessité de privilégier la vie au domicile de la personne, le plus longtemps possible, et donc de diminuer la part de la population âgée en perte d’autonomie résidant en établissement.
Ce nouveau modèle suppose également, car la vie à domicile présente également des risques, en particulier des risques d’isolement, de sortir d’un choix binaire entre l’Ehpad et le domicile, en développant des formes alternatives et accessibles de prise en charge : résidences autonomie, accueil familial, accueil temporaire, accueil de jour, habitat intergénérationnel et inclusif notamment.
Cette notion d’« être chez soi » recoupe trois dimensions fondamentales dont aucune n’est accessoire: le logement, qui sécurise des activités fondamentales que sont par exemple manger, dormir, se sentir en sécurité; l’intimité, entendue comme la faculté d’arranger son temps comme on veut, de décider de l’agencement de ses temps de vie, de disposer de moments pour soi; le fait d’être dans un lieu dont on se sent habitant, au cœur d’un voisinage et d’un environnement de vie (commerçants, services, relations avec le monde social, etc.).
Henri Lemoine
Texte d’Henri Lemoine, président national, en introduction aux deux journées d’information organisées à destination des représentants GM dans les CDCA et des RU GM, courant novembre, suite à la lecture du rapport Libault paru fin mars 2019 et pour lequel Générations Mouvement avait été auditionné (Atelier 5 : « prévention et bien vieillir » Jean-Pierre Laroche et Henri Lemoine).
« Tout en évitant de faire naître, chez les personnes âgées, un sentiment de dépendance, pourra-t-on respecter le besoin qu’elles éprouvent de conserver leur place dans une société normale, d’être mêlées constamment à des adultes et à des enfants » Pierre Laroque 1962







J’apprécie beaucoup cet article, car il est vraiment au coeur de la question d’aujourd’hui. Si l’EHPAD reste encore une solution irremplaçable et qui peut être bien accepté – c’est le cas pour ma soeur ainée qui s’y trouve fort bien – mais, j’ai aussi constaté l’évolution négative avec le Covid, ne serait-ce parce que les résidents paraissent davantage rester dans leur chambre qu’auparavant.
Il existe des systèmes qui doivent permettre que « la personne âgée se sente « chez soi », quel que soit son lieu de vie » comme le dit ici M. Lemoine.
Je pense aussi qu’une vidéo sur ce thème serait bien utile. Je vais relayer le présent article de Actu GM 2.0 auprès de tous nos contacts GM du département et également sur le réseau social seniors http://www.macorreze.fr
Et Merci à M.Lemoine et à la FD nationale GM pour cette réflexion fondamentale …
Bonjour M. LEMOINE
Avez vous une conférence en rapport avec le billet de ce jour.
Merci pour cette éditorial.
Bonjour,
Le texte publié ici est l’intervention de notre président national lors de la réunion des représentants GM dans les CDCA. Vous nous donnez une idée très intéressante qui aurait été de filmer cette intervention. A suivre…